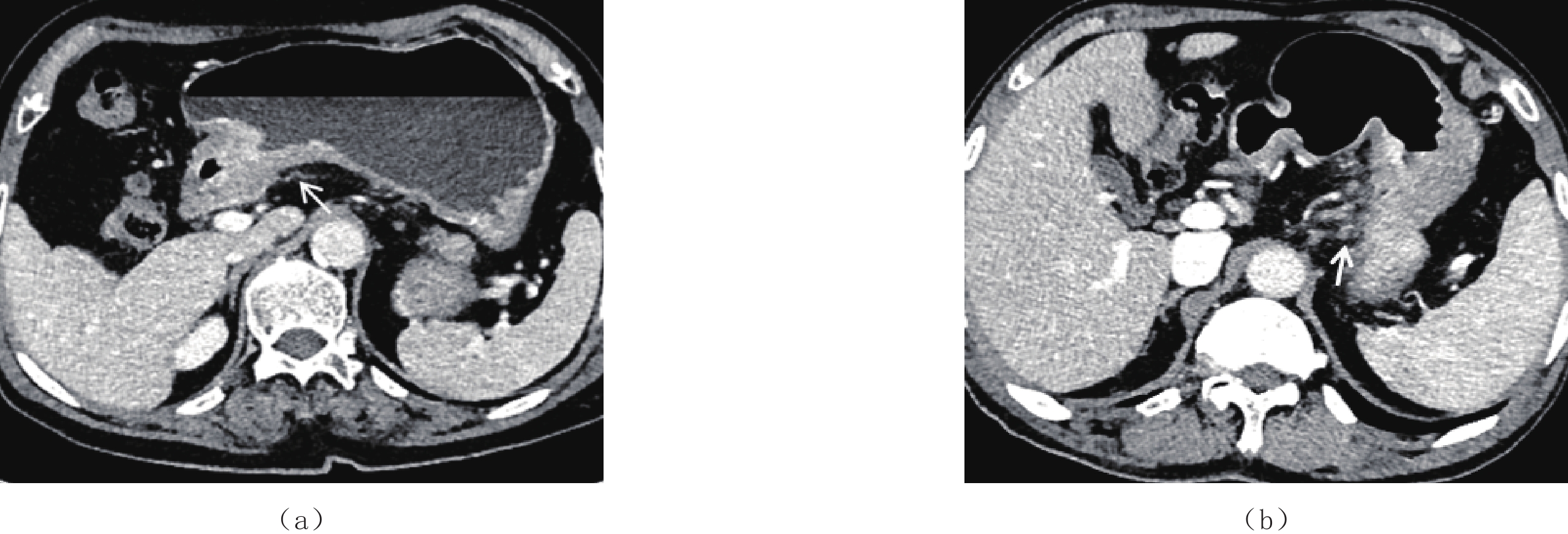
Diagnostic Value of CT-detected Extramural Vessel Invasion in Lymph Node Metastasis of Gastric Cancer
-
摘要:
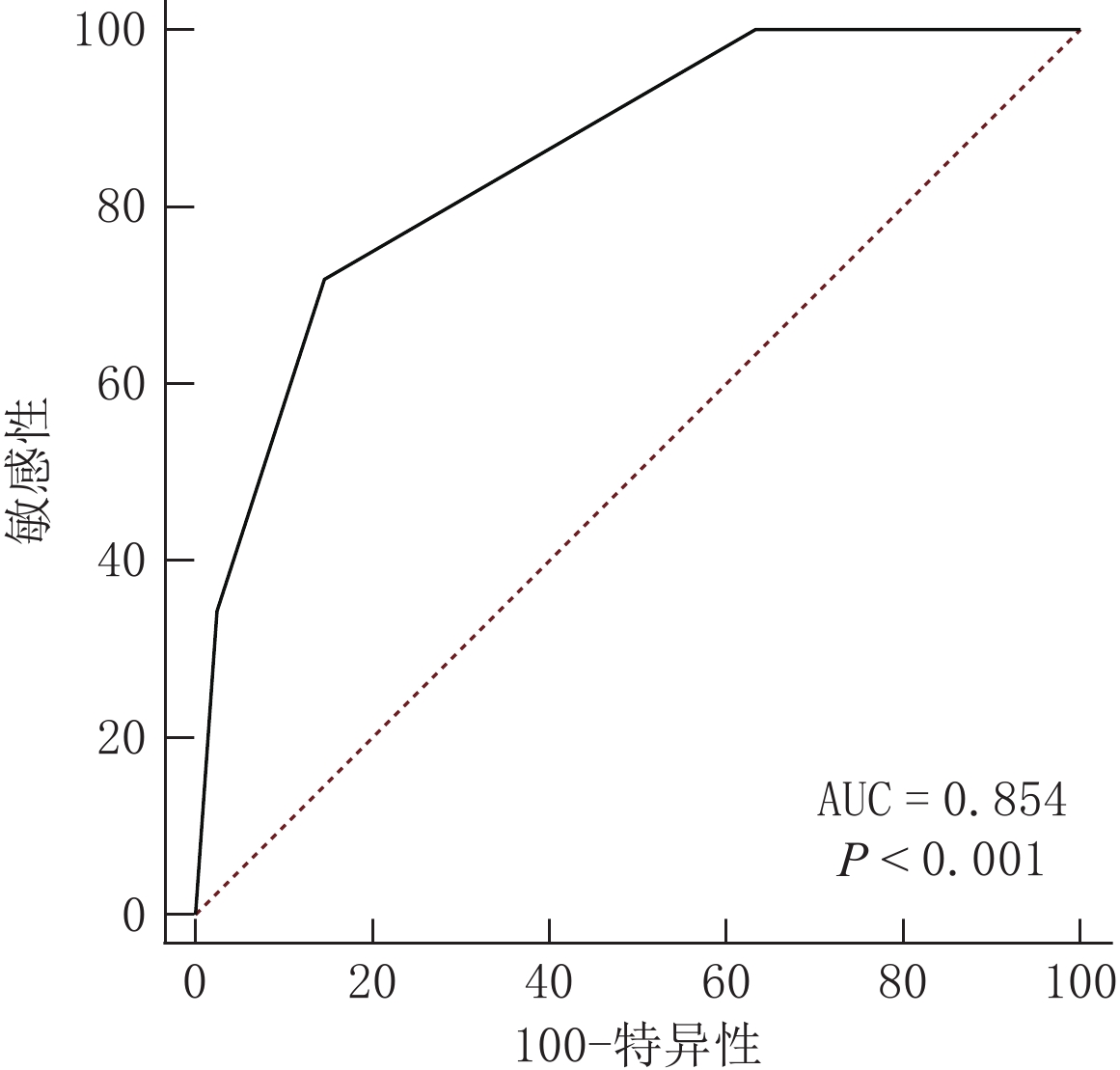
目的:探讨胃癌壁外血管侵犯MDCT表现对淋巴结转移的诊断价值。方法:回顾性收集2020年1月至2022年6月经手术病理证实的105例胃癌患者;所有患者CT扫描后2周内行根治性胃癌切除术与D2淋巴结清扫术;门脉期MDCT图像上采用5分量表对胃癌EMVI情况进行评估;根据病理淋巴结转移情况将患者分为淋巴结转移组与非淋巴结转移组。比较两组间临床病理特征差异,多因素Logistic回归分析胃癌淋巴结转移的影响因素,受试者操作特征(ROC)曲线用于评估ctEMVI对淋巴结转移的诊断价值,比较ctEMVI和淋巴结短径对淋巴结转移的诊断价值。结果:淋巴结转移组中,脉管侵犯占60.9%(39例),肿瘤大小(>5 cm)占64.1%(41例),ctEMVI阳性占79.7%(51例),CT转移性淋巴结阳性占56.2%(36例);非淋巴结转移组中,脉管侵犯,肿瘤大小(>5 cm),ctEMVI阳性及CT转移性淋巴结阳性分别占21.9%(9例),24.4%(10例),21.9%(9例)和19.5%(8例),两组间的差异均有统计学意义;多因素logistic回归分析显示ctEMVI是淋巴结转移的独立影响因素;ROC曲线显示ctEMVI诊断淋巴结转移的AUC为0.854。ctEMVI诊断淋巴结转移的敏感性,准确性优于淋巴结短径。结论:ctEMVI是淋巴结转移的独立影响因素,ctEMVI在诊断淋巴结转移方面具有重要价值。
Abstract:Objective: To investigate the diagnostic value of extramural vessel invasion (EMVI) in multidetector row computed tomography (MDCT) of lymph node metastasis of gastric cancer. Methods: A total of 105 patients with pathologically confirmed gastric cancer treated at our hospital between January 2020 and June 2022 were retrospectively collected. All patients underwent radical gastrectomy and D2 lymph node dissection within 2 weeks after the CT scan. The EMVI status of gastric cancer was evaluated on portal-phase MDCT images using a 5-point scale. According to the pathological status of lymph node metastasis, the patients were divided into lymph node and non-lymph node metastasis groups, and their clinicopathologic features were compared. We then performed a multivariate logistic regression analysis of lymph node metastasis in gastric cancer. A receiver operating characteristic (ROC) curve was used to evaluate the diagnostic value of CT-detected EMVI (ctEMVI) in lymph node metastasis, and the diagnostic values of ctEMVI and lymph node short diameter in lymph node metastasis were compared. Results: In the lymph node metastasis group, lymphovascular invasion, tumor size (>5 cm), ctEMVI positivity, and CT metastatic lymph node positivity accounted for 60.9% (n=39), 64.1% (n=41), 79.7% (n=51), and 56.2% (n=36) of cases, respectively. In the non-metastatic group, lymphovascular invasion, tumor size (>5 cm), ctEMVI positivity, and CT metastatic lymph node positivity accounted for 21.9% (n=9), 24.4% (n=10), 21.9% (n=9), and 19.5% (n=8), respectively. The intergroup difference was statistically significant. The multivariate logistic regression analysis showed that ctEMVI was an independent factor of lymph node metastasis. The ROC curve showed that the area under the curve of ctEMVI for diagnosing lymph node metastasis was 0.854. The sensitivity and accuracy of ctEMVI were superior to those of lymph node short diameter in the diagnosis of lymph node metastasis. Conclusion: This study found that ctEMVI was an independent factor and of great value in the diagnosis of lymph node metastasis.
-
Keywords:
- CT /
- extramural vessel invasion /
- gastric cancer /
- lymph node metastasis
-
新型冠状病毒感染(coronavirus disease 2019,COVID-19)是由新型冠状病毒引起的呼吸系统疾病,目前仍是全球关注的重要公共卫生问题。研究显示,合并基础病或年龄超过65岁的患者是COVID-19的易感人群,其临床症状明显加重[1-2]。糖尿病的高患病率使之成为COVID-19的常见合并症,存在糖尿病的COVID-19患者的预后更差、死亡率更高,两者之间存在显著相关性[3-4]。同时,糖尿病患者感染COVID-19后,其肺部受累的比例更高、程度更严重,在血糖控制不佳的人群中更显著[5]。已有部分研究显示,基于胸部CT的定量指标不仅可以确定肺部病变的区域,同时可以精准、动态地评估COVID-19的严重程度及发展趋势[6-7]。
本研究回顾性分析糖尿病合并新型冠状病毒感染者的胸部CT定量指标,对其影像学特征进行相关探讨。
1. 资料与方法
1.1 一般资料
回顾性纳入2022年12月至2023年1月首都医科大学附属北京世纪坛医院感染科收治的112例COVID-19患者的临床及影像学数据。纳入标准:①符合《新型冠状病毒感染诊疗方案(试行第十版)》诊断标准[8],根据标准诊断为轻中型新型冠状病毒感染;②胸部 CT影像显示存在肺部炎性改变。排除标准:①胸部 CT复查患者;②患者存在严重呼吸运动伪影;③临床资料不完整;④免疫受损人群(如肿瘤化疗、长期应用激素、免疫抑制剂使用等)。
糖尿病诊断标准[9]:①患者存在典型的糖尿病症状,包括烦渴多饮、多尿、多食、不明原因体重下降,加上随机血糖≥11.1 mmol/L;②或加上空腹血糖≥7.0 mmol/L;③或加上口服糖耐量试验后 2 h血糖≥11.1 mmol/L;④或加上糖化血红蛋白 A1 c≥6.5%。
1.2 CT检查方法
采用北京赛诺威盛Insitum 32排CT扫描仪。患者选择仰卧位,头先进,双手上举,屏气后行CT扫描,扫描范围包括胸廓入口至肺底。扫描参数:管电压120 kV,管电流150 mAs,层间距及层厚1.5 mm,螺距1.0,矩阵512×512,视野380~450。
1.3 基于深度学习的CT定量指标
通过深睿医疗医学影像辅助诊断软件Version 1.3.0.1获得肺部病灶定量数据。通过该软件获得全肺及双肺各自的肺炎病灶数目、病灶体积、全肺病灶占比及纵隔肿大淋巴结数目;此外,分别获得磨玻璃病灶、实性病灶的体积及其占总病灶的比值、磨玻璃与实性病灶体积比,其中,CT值=-300 HU常被作为定量鉴别磨玻璃病灶及实性病灶的阈值[7]。
1.4 CT图像评估
分析COVID-19患者的病灶情况,主要包括:①分布模式:支气管血管束分布为主、胸膜下分布为主、混合分布为主;②形态特征:结节状、斑片状、大片状及束带状(指位于肺脏外周并与胸膜平行的长径>30 mm的宽带状高密度影);③特殊征象[10]:晕征(实行密度周围环绕磨玻璃密度影)、反晕征(实性环状影包绕磨玻璃密度影)、蜂窝征(多个泡状或囊状低密度的聚集)、铺路石征(磨玻璃背景上小叶间隔增厚)、空气支气管征(实性病灶内伴充气的支气管影)、空气潴留征(肺实质内异常低密度区)、马赛克灌注(磨玻璃密度影伴马赛克状异常低密度影)、胸膜下线(平行于胸膜的弧形线样影)、胸膜凹陷征(脏层胸膜内陷改变)及胸膜下黑带(胸膜下方条状气体密度)。
以上病灶特征由两名放射科医师独立评估,当意见不一致时由第3名高级医师评定。
1.5 临床及实验室数据
记录患者的临床数据:年龄、性别、发病时间、症状(发热、喘憋、咳嗽、咳痰、咽痛、流涕、肌痛)及实验室指标(C反应蛋白、白细胞、淋巴细胞、淋巴细胞百分比、单核细胞、单核细胞百分比、中性粒细胞及中性粒细胞百分比)。此外,记录患者是否存在糖尿病病史情况。
1.6 统计学分析
通过SPSS 26.0进行统计学分析。通过Shapiro-Wilk检验定量数据的正态性,本研究中均为偏态数据,以
$M(Q_1,Q_3) $ 表示,并采用Mann-Whitney U检验进行组间比较。定性数据通过频数(频率)表示,采用使用$\chi^2 $ 检验或Fisher精确检验进行组间比较。P<0.05表示两者差异存在统计学意义。2. 结果
2.1 糖尿病合并COVID-19患者的临床资料
共计纳入112例COVID-19患者,年龄26~95岁,平均(70.4±14.4)岁,女性44.6%(50/112例)。根据患者的糖尿病史分为糖尿病组(39例)及非糖尿病组(73例)。
研究显示,糖尿病组与非糖尿病组COVID-19患者的年龄、性别、发病时间未显示明确统计学差异。两组患者临床症状未见明确差异,主要以发热、咳嗽、咳痰、咽痛、流涕、喘憋及肌痛为主。此外,糖尿病组的C反应蛋白水平较非糖尿病组明显升高(35.2(14.2,76.9)比19.9(5.6,44.5)mg/L),差异存在统计学意义(表1)。
表 1 糖尿病合并COVID-19患者的临床资料Table 1. Clinical information of COVID-19 patients with diabetes mellitus临床指标 组别 统计检验 糖尿病组(39例) 非糖尿病组(73例) $Z/\chi ^2 $ P 年龄/岁($M(Q_1,Q_3)$) 73.0(66.0,84.0) 70.0(62.0,79.5) -1.607 0.108 性别(男,例(%)) 25(64.1) 37(50.7) 1.852 0.174 发病时间/天($M(Q_1,Q_3)$) 7(5.0,10.0) 7(5.5,10.0) -1.122 0.262 临床症状/例(%) 发热 39(100.0) 73(100.0) - - 喘憋 8(20.5) 14(19.2) 0.029 0.865 咳嗽 36(92.3) 67(91.8) - 1.000 咳痰 20(51.3) 37(50.7) 0.004 0.952 咽痛 16(41.0) 30(41.1) <0.001 0.994 流涕 11(28.2) 26(35.6) 0.631 0.427 肌痛 4(10.3) 4(5.5) - 0.446 实验室指标/(指标值$(M(Q_1,Q_3)$) C反应蛋白/(mg/L) 35.2(14.2,76.9) 19.9(5.6,44.5) -2.519 0.012 白细胞/(×109/L) 6.4(4.5,7.8) 6.4(5.0,8.0) -0.684 0.494 淋巴细胞百分比/% 21.0(13.3,26.4) 22.8(16.3,32.1) -1.374 0.169 单核细胞百分比/% 6.3(5.1,9.4) 7.0(5.7,9.0) -0.785 0.432 中性粒细胞百分比/% 70.1(64.3,81.5) 66.4(58.2,75.5) -1.817 0.069 淋巴细胞/(×109/L) 1.3(0.8,1.9) 1.4(1.1,1.9) -1.655 0.098 单核细胞/(×109/L) 0.4(0.3,0.6) 0.5(0.4,0.6) -1.705 0.088 中性粒细胞/(×109/L) 4.2(3.2,6.0) 4.1(3.1,5.8) -0.037 0.971 2.2 糖尿病合并COVID-19患者的CT影像定量指标
基于深睿医疗医学影像辅助诊断软件获得的CT影像定量指标见表2。与非糖尿病组COVID-19患者相比,糖尿病组患者的全肺及左肺病灶数目(全肺:8.0(5.0,12.0)比6.0(3.0,9.0);左肺:4.0(2.0,6.0)比2.0(2.0,4.0))、病灶体积(全肺:317.3(69.9,666.4)比152.3(26.3,378.6)cm3;左肺:133.0(24.2,320.6)比36.0(5.9,130.3)cm3)、病灶占比更大(全肺:9.3(1.7,19.0)比4.1(0.6,9.5);左肺:10.3(1.4,17.3)比2.1(0.4,6.7)),差异存在统计学意义。此外,糖尿病组的纵隔淋巴结数目更多(2.0(1.0,3.0)比1.0(0,2.0))。
表 2 糖尿病合并COVID-19患者的CT影像定量指标情况Table 2. Quantitative CT imaging indicators in COVID-19 patients with diabetes mellitus病变分布 组别 统计检验 糖尿病组(39例) 非糖尿病组(73例) $Z/\chi^2 $ P 病灶数目/(个,$M(Q_1,Q_3)$) 全肺 8.0(5.0,12.0) 6.0(3.0,9.0) -2.269 0.023 左肺 4.0(2.0,6.0) 2.0(2.0,4.0) -2.373 0.018 右肺 3.0(3.0,7.0) 3.0(2.0,5.0) -1.569 0.117 病灶体积/(cm3,$M(Q_1,Q_3)$) 全肺 317.3(69.9,666.4) 152.3(26.3,378.6) -2.648 0.008 左肺 133.0(24.2,320.6) 36.0(5.9,130.3) -3.387 0.001 右肺 134.2(31.8,397.6) 97.8(11.0,242.5) -1.793 0.073 病灶占比/(%,$M(Q_1,Q_3)$) 全肺 9.3(1.7,19.0) 4.1(0.6,9.5) -2.602 0.009 左肺 10.3(1.4,17.3) 2.1(0.4,6.7) -3.232 0.001 右肺 7.2(1.2,25.2) 3.8(0.6,10.3) -1.862 0.063 磨玻璃病灶体积/(cm3,$M(Q_1,Q_3)$) 254.7(62.9,487.5) 125.3(23.3,311.7) -2.483 0.013 实性病灶体积/(cm3, $M(Q_1,Q_3)$) 52.9(6.7,172.2) 18.1(2.2,53.9) -3.020 0.003 磨玻璃病灶占比/(%, $M(Q_1,Q_3)$) 82.6(73.1,91.5) 85.8(79.9,93.7) -2.180 0.029 实性病灶占比/(%, $M(Q_1,Q_3)$) 17.4(8.5,26.9) 14.2(6.3,20.1) -2.177 0.029 磨玻璃实性病灶体积比/(%,$M(Q_1,Q_3)$) 4.8(2.7,10.8) 6.0(4.0,15.0) -2.171 0.030 纵隔淋巴结/(个,$M(Q_1,Q_3)$) 2.0(1.0,3.0) 1.0(0,2.0) -3.848 <0.001 分别获得磨玻璃病灶及实性病灶的体积、占比及二者体积比,两组之间存在显著性差异。糖尿病组患者的磨玻璃病灶体积更大(254.7(62.9,487.5)比125.3(23.3,311.7)cm3)及实性病灶体积更大(52.9(6.7,172.2)比18.1(2.2,53.9)cm3)。糖尿病组患者的磨玻璃病灶占比更小(82.6(73.1,91.5)比85.8(79.9,93.7))、实性病灶占比更大(17.4(8.5,26.9)比14.2(6.3,20.1))。此外,糖尿病组患者磨玻璃实性病灶体积比更小(4.8(2.7,10.8)比6.0(4.0,15.0))。
2.3 糖尿病合并COVID-19患者的CT影像特征
与非糖尿病组COVID-19患者相比,糖尿病组患者的病灶形态呈大片状、束带状比例更高,其存在晕征、空气支气管征、空气潴留征、马赛克灌注及胸膜下黑带的比例更高(表3和图1)。
表 3 糖尿病合并COVID-19患者的胸部CT病灶征象情况Table 3. Chest CT lesion signs in COVID-19 patients with diabetes mellitus影像指标 组别 统计检验 糖尿病组(39例) 非糖尿病组(73例) $\chi^2 $ P 分布模式/(例(%)) 支气管血管束分布 0(0.0) 2(2.7) 2.605 0.107 胸膜下分布 3(7.7) 14(19.2) - 0.542 混合分布 36(92.3) 57(78.1) 4.062 0.044 病变形态/(例(%)) 结节状 26(66.7) 49(68.1) 0.022 0.881 斑片状 37(94.9) 70(95.9) - 1.000 大片状 29(74.4) 38(52.1) 5.261 0.022 束带状 22(56.4) 23(31.5) 6.559 0.010 特殊征象/(例(%)) 晕征 37(94.9) 54(74.0) 7.288 0.007 反晕征 18(46.2) 30(41.1) 0.266 0.606 蜂窝征 2(5.1) 4(5.5) - 1.000 铺路石征 24(61.5) 35(47.9) 1.884 0.170 空气支气管征 34(87.2) 49(67.1) 5.329 0.021 空气潴留征 18(46.2) 19(26.0) 4.655 0.031 马赛克灌注 28(71.8) 28(38.4) 11.369 0.001 胸膜下线 15(38.5) 23(31.5) 0.548 0.459 胸膜凹陷征 26(66.7) 44(60.3) 0.443 0.506 胸膜下黑带 30(76.9) 35(47.9) 8.765 0.003 ![]() 图 1 糖尿病合并COVID-19患者的胸部CT病灶征象患者,男,82岁,发热、咳嗽、咳痰3日就诊,既往合并糖尿病病史,就诊时C反应蛋白为82.61 mg/L、淋巴细胞百分比10.30%、中性粒细胞百分比为85.10%。(a)~(c)显示了基于深度学习的CT定量软件对病灶的划分;(d)~(f)显示了患者胸部CT病灶呈斑片状、大片状、束带状分布,可见马赛克灌注((d)星号)、铺路石征((d)箭头)、胸膜下黑带((e)箭头)及胸膜凹陷征((f)箭头)。Figure 1. Chest CT lesion signs in COVID-19 patients with diabetes mellitus
图 1 糖尿病合并COVID-19患者的胸部CT病灶征象患者,男,82岁,发热、咳嗽、咳痰3日就诊,既往合并糖尿病病史,就诊时C反应蛋白为82.61 mg/L、淋巴细胞百分比10.30%、中性粒细胞百分比为85.10%。(a)~(c)显示了基于深度学习的CT定量软件对病灶的划分;(d)~(f)显示了患者胸部CT病灶呈斑片状、大片状、束带状分布,可见马赛克灌注((d)星号)、铺路石征((d)箭头)、胸膜下黑带((e)箭头)及胸膜凹陷征((f)箭头)。Figure 1. Chest CT lesion signs in COVID-19 patients with diabetes mellitus3. 讨论
本研究基于深度学习的CT定量指标回顾性分析糖尿病合并新型冠状病毒感染患者的影像学特征,结果显示,糖尿病组COVID-19患者的肺部病灶数目更多、体积及病灶占比更大,纵隔淋巴结数目更多,磨玻璃病灶及实性病灶体积更大,实性病灶占比更高且磨玻璃实性病灶体积比更小。此外,糖尿病组病灶呈大片状、束带状比例更高,合并晕征、空气支气管征、空气潴留征、马赛克灌注及胸膜下黑带的比例更高。
在临床方面,本研究显示两组COVID-19患者的C反应蛋白明显升高,但糖尿病组患者的升高更显著,这支持了既往研究[11]。目前认为发生重症的COVID-19患者的血清CRP显著升高,而该物质是由肝脏产生的、与感染和炎症显著相关的生物标记物[12-13]。糖尿病患者处于慢性炎症状态,其一系列的炎性细胞反应会导致肝脏C反应蛋白生成增加[14];当其发生COVID-19感染后,其促炎细胞因子反应强烈、免疫功能障碍且血管紧张素转化酶2的水平下调,进而其预后不良的比例也相应增高[15-16]。
COVID-19感染相关性肺炎的临床症状严重程度与CT肺部感染情况具有高度相关性[17],研究显示其肺部磨玻璃灶及实性病灶的体积占比越大,患者的临床分型越严重;同时,实性病灶体积与磨玻璃病灶体积比也随着临床分型的加重而增大。同时病理相关研究表明,磨玻璃病变反应了肺泡腔的肿胀、炎性渗出等,而当渗出进一步增加,细胞纤维黏液样渗出物比例增多,其密度相应增高[7]。当而本研究显示,糖尿病组的病灶体积更大、实性成分占比更高、呈大片状或束带状比例更高,进一步说明其临床症状越严重。这支持了Koh等[18]研究,即糖尿病患者发生不良预后的比例明显增加。
本研究进一步支持了上述发现,糖尿病合并COVID-19患者的肺部感染情况更重、范围更大,故对其应进行及时有效的干预治疗。此外,在CT征象方面,糖尿病合并COVID-19患者出现空气支气管征、空气潴留征、马赛克灌注及胸膜下黑带的比例更高,而以上征象反应了病变累及小气道导致的气体潴留,同时反应了其合并细菌性感染的可能。而糖尿病患者机体免疫力相对下降,其合并不同菌群感染的风险相应上升[19]。
本研究的局限性:①本研究为单中心、回顾性研究,样本量较小,有待于进一步的大样本研究;②本研究仅将 COVID-19分为糖尿病组及非糖尿病组,未对其血糖水平进行进一步划分,原因主要是门诊患者的血糖资料不足;③本研究未对糖尿病 COVID-19患者的预后情况进行分析,下一步将进行相关随访、开展研究。
本研究表明,糖尿病合并COVID-19患者的肺部病变具有相对的特征性,基于深度学习的CT定量学指标显示糖尿病组的COVID-19患者肺部受累的病变范围更大、程度更重,其实性病灶成分占比相对增加,基于以上发现,及时对糖尿病合并COVID-19患者进行临床干预治疗具有重要意义。
-
表 1 淋巴结转移组与非淋巴结转移组临床病理特征比较
Table 1 Clinicopathological features of lymph node versus non-lymph node metastasis groups
指标 组别 统计检验 淋巴结转移组(n=64)(%) 非淋巴结转移组(n=41)(%) $t/\chi^2 $ P 年龄/岁 63.3±10.40 62.1±10.65 0.605 0.546 性别 男 44(68.7) 28(68.3) 0.002 0.961 女 20(31.3) 13(31.7) 肿瘤位置 胃底 10(15.6) 2(4.8) 4.786 0.091 胃体 21(32.8) 13(31.7) 胃窦 33(51.6) 26(63.5) 分化程度 低分化 34(53.1) 14(34.2) 3.695 0.158 中分化 26(40.6) 24(58.5) 高分化 4(6.3) 3(7.3) 脉管侵犯 39(60.9) 9(21.9) 15.306 <0.001 肿瘤大小/cm <5 23(35.9) 31(75.6) 15.746 <0.001 >5 41(64.1) 10(24.4) ctEMVI 阴性 13(20.3) 32(78.1) 34.016 <0.001 阳性 51(79.7) 9(21.9) CT转移性淋巴结 阴性 28(43.8) 33(80.5) 13.855 <0.001 阳性 36(56.2) 8(19.5) 表 2 logistic回归分析胃癌淋巴结转移的影响因素
Table 2 Logistic regression analysis of factors affecting lymph node metastasis in gastric cancer
指标 B WaldX2 OR 95%CI P 脉管侵犯 0.817 2.135 2.26 (0.75,6.76) 0.144 肿瘤大小 0.912 2.713 2.49 (0.84,7.36) 0.100 ctEMVI 1.916 12.207 6.79 (2.31,19.89) <0.001 CT转移性淋巴结 1.087 3.684 2.97 (0.97,8.99) 0.055 表 3 ctEMVI与淋巴结短径对胃癌淋巴结转移的诊断价值比较
Table 3 Diagnostic value of ctEMVI and lymph node short diameter on lymph node metastasis of gastric cancer
指标 敏感性/% 特异性/% 阳性预测值/% 阴性预测值/% 准确性/% ctEMVI 79.7(51/64) 78.1(32/41) 85.0(51/60) 71.1(32/45) 79.1(83/105) 淋巴结短径 56.2(36/64) 80.5(33/41) 81.8(36/44) 54.1(33/61) 65.7(69/105) P 0.004 0.785 0.665 0.785 0.031 -
[1] 王凌云, 张阳, 陈勇, 等. 双能CT影像组学模型评估进展期胃癌新辅助化疗后浆膜侵犯的临床价值研究[J]. CT理论与应用研究, 2021, 30(5): 591−602. DOI: 10.15953/j.1004-4140.2021.30.05.07. WANG L Y, ZHANG Y, CHEN Y, et al. Clinical value of applying dual-energy CT radio-mics Model to evaluate serosal invasion of advanced gastric cancer after neoadjuvant chemotherapy treatment[J]. CT Theory and Applications, 2021, 30(5): 591−602. DOI: 10.15953/j.1004-4140.2021.30.05.07. (in Chinese).
[2] LI H L, LIN D D, YU Z, et al. A nomogram model based on the number of examined lymph nodes-related signature to predict prognosis and guide clinical therapy in gastric cancer[J]. Frontiers in Immunology, 2022, 13: 947802. DOI: 10.3389/fimmu.2022.947802.
[3] ZHU Y J, ZHOU Y T, ZHANG W, et al. Value of quantitative dynamic contrast-enhanced and diffusion-weighted magnetic resonance imaging in predicting extramural venous invasion in locally advanced gastric cancer and prognostic significance[J]. Quantitative Imaging in Medicine and Surgery, 2021, 11(1): 328−340. DOI: 10.21037/qims-20-246.
[4] SONZ P, SUPREETA A, SMRUTI M, et al. Extramural vascular invasion as an independent prognostic marker in locally advanced rectal cancer: Propensity score match pair analysis[J]. Abdominal Radiology, 2022, 47(11): 3671−3678. DOI: 10.1007/s00261-022-03608-z.
[5] 李修奎, 孟德杰, 等. 术前ceMDCT用于原发性胃癌壁外静脉血管侵犯诊断与术后无病生存的相关性分析[J]. 现代消化及介入诊疗, 2020, 25(10): 1367−1371. [6] CHEN Z, HU D, YE G N, et al. Quantitative evaluation of extramural vascular invasion of rectal cancer by dynamic contrast-enhanced magnetic resonance imaging[J]. Contrast Media Molecular Imaging, 2022, 56: 6.
[7] YOU J M, KIM T U, KIM S, et al. Preoperative N stage evaluation in advanced gastric cancer patients using multidetector CT: Can the sum of the diameters of metastatic LNs be used for Nstage evaluation[J]. Clinical Radiology, 2019, 74(10): 782−789. DOI: 10.1016/j.crad.2019.06.030.
[8] 柴亚如, 高剑波, 岳松伟, 等. 能谱CT多参数成像预测胃癌淋巴结转移的应用价值[J]. 中华消化外科杂志, 2021, 20(2): 240−245. CHAI Y R, GAO J B, YUE S W, et al. Application value of spectral CT multi-parameter imaging in predicting gastric cancer lymph node metastasis[J]. Chinese Journal of Digestive Surgery, 2021, 20(2): 240−245. (in Chinese).
[9] 胡顺航, 周英发. 早期胃癌淋巴结转移的相关危险因素研究[J]. 临床研究, 2022, 4(30): 21−24. HU S H, ZHOU Y F. Study on the related risk factors of lymph node metastasis in early gastricCancer[J]. Clinical Research, 2022, 4(30): 21−24. (in Chinese).
[10] FILIPPO C, RICCARDO B Q, VALENTINA M, et al. Predictors of metastatic lymph nodes at preoperative staging CT in gastric adenocarcinoma[J]. Tomography, 2022, 8(3): 1196−1207. DOI:10.3390/tomography8030 098.
[11] HASEGAWA S, YOSHIKAWA T, JUNYA S, et al. A prospective validation study to diagnose serosal invasion and nodal metastases of gastric cancer by multidetector-row CT[J]. Annals of Surgical Oncology, 2013, 20(6): 2016−22. DOI: 10.1245/s10434-012-2817-1.
[12] WEI J T, ZHANG Y N, WANG Z L, et al. Identification of lymph node metastasis by computed tomography in early gastric cancer[J]. Chinese Journal of Cancer Research, 2021, 33(6): 671−681. DOI: 10.21147/j.issn.1000-9604.2021.06.04.
[13] ABE T, YASUI M, IMAMURA H, et al. Combination of extramural venous invasion and lateral lymph node size detected with magnetic resonance imaging is a reliable biomarker for lateral lymph node metastasis in patients with rectal cancer[J]. World Journal of Surgical Oncology, 2022, 20(1): 5. DOI: 10.1186/s12957-021-02464-3.
[14] TAN C H, VIKRAM R, BOONSIRIKAMCHAI P, et al. Extramural venous invasion by gastrointestinal malignancies: CT appearances[J]. Abdominal Radiology, 2011, 36(5): 491−502.
[15] ZHANG L Y, ZANG L, SUN J, et al. Long-term outcomes of laparoscopy-assisted gastrectomy for T4a advanced gastric cancer: A single-center retrospective study[J]. Surgical laparoscopy Endoscopy Percutaneous Techniques, 2019, 29(6): 476−482. DOI: 10.1097/SLE.0000000000000684.
-
期刊类型引用(1)
1. 张明霞,李玲,高兰,王玉华,孙莹,孙磊,霍萌,张春燕,王仁贵. 不同预后的抗MDA5抗体阳性IIMs患者肺部HRCT定量指标与临床研究. CT理论与应用研究. 2024(03): 351-358 .  本站查看
本站查看
其他类型引用(0)





 下载:
下载: